Điều trị dự phòng sau phơi nhiễm với HIV (PEP) là dùng thuốc kháng HIV (thuốc ARV) cho những người bị phơi nhiễm với HIV. Việc điều trị sau phơi nhiễm cần được thực hiện càng sớm cáng tốt tốt nhất trong vòng 24 giờ và không muộn hơn 72 giờ sau phơi nhiễm. Phơi nhiễm có thể xảy ra trong môi trường nghề nghiệp và ngoài môi trường nghề nghiệp.
Table of Contents
ToggleCác dạng phơi nhiễm
Phơi nhiễm với HIV là việc tiếp xúc trực tiếp với máu hoặc dịch sinh học của người nhiễm HIV. Trường hợp dùng chung bơm kim tiêm và hoặc quan hệ tình dục không toàn với người có nguy cơ cao nhiễm HIV hoặc không rõ tình trạng nhiễm HIV có thể được xem như phơi nhiễm với HIV.
Các dạng phơi nhiễm thường gặp:
– Kim đâm xuyên da khi làm thủ thuật, tiêm truyền, lấy máu làm xét nghiệm, chọc dò;
– Vết thương do dao mổ và các dụng cụ sắc nhọn khác có dính máu hoặc dịch sinh học của người bệnh.
– Tổn thương qua da do ống đựng máu hoặc dịch của người bệnh bị vỡ đâm vào.
– Máu, chất dịch cơ thể của người bệnh dính vào các vùng da bị tổn thương hoặc niêm mạc (mắt, mũi, họng).
– Sử dụng chung bơm kim tiêm đối với người nghiện chích ma tuý.
– Quan hệ tình dục với người nhiễm HIV hoặc người không rõ tình trạng HIV hoặc bị hiếp dâm, cưỡng dâm.
Phân loại phơi nhiễm với HIV: có 2 loại gồm:
– Phơi nhiễm trong môi trường nghề nghiệp là phơi nhiễm xảy ra trong quá trình thực thi nhiệm vụ.
– Phơi nhiễm ngoài môi trường nghề nghiệp là phơi nhiễm xảy ra không liên quan đến nghề nghiệp.
Chỉ định điều trị dự phòng sau phơi nhiễm với HIV
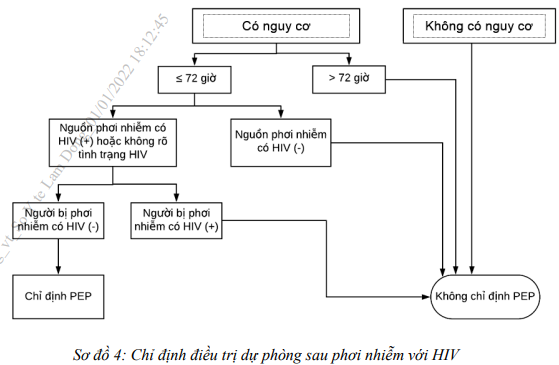
Chỉ định điều trị dự phòng sau phơi nhiễm với HIV (PEP) thực hiện theo sơ đồ 4. Không chỉ định PEP cho các trường hợp sau:
– Người bị phơi nhiễm đã nhiễm HIV
– Nguồn gây phơi nhiễm được khẳng định là HIV âm tính.
– Phơi nhiễm với các dịch cơ thể không có nguy cơ lây nhiễm như nước mắt, dịch nước bọt, nước tiểu và mồ hôi.
– Có phơi nhiễm liên tục với HIV như quan hệ tình dục thường xuyên với người nhiễm HIV hoặc gái mại dâm nhưng hiếm khi sử dụng bao cao su; người nghiện chích ma tuý thường xuyên sử dụng chung bơm kim tiêm.
Điều trị dự phòng bằng ARV cho ngƣời bị phơi nhiễm với HIV
Phác đồ điều trị dự phòng sau phơi nhiễm với HIV được cụ thể trong Bảng 3.
Bảng 3: Điều trị dự phòng sau phơi nhiễm HIV bằng thuốc ARV
|
Đối tượng |
Phác đồ thuốc ARV |
|
Người trên 10 tuổi |
Ưu tiên: TDF + 3TC (hoặc FTC) + DTG Thay thế: TDF + 3TC (hoặc FTC) + LPV/r hoặc TDF + 3TC (hoặc FTC) + RAL |
|
Trẻ em ≤ 10 tuổi |
Ưu tiên: AZT + 3TC + DTG hoặc ABC + 3TC + DTG hoặc TDF + 3TC + DTG Thay thế: AZT + 3TC + LPV/r hoặc AZT + 3TC + RAL |
Thời gian điều trị dự phòng sau phơi nhiễm
Thời gian điều trị dự phòng sau phơi nhiễm với HIV: đủ 28 ngày liên tục.

Quy trình xử trí sau phơi nhiễm
Bước 1: Xử lý vết thương tại chỗ
– Tổn thương da chảy máu: Rửa ngay vết thương dưới vòi nước sạch bằng xà phòng. Để vết thương tự chảy máu trong một thời gian ngắn, không nặn bóp vết thương.
– Phơi nhiễm qua niêm mạc mắt: Rửa mắt bằng nước cất hoặc nước muối NaCl 0,9% liên tục trong 5 phút. Dùng vòi rửa mắt khẩn cấp (nếu có).
– Phơi nhiễm qua niêm mạc miệng, mũi: Rửa mũi hoặc nhỏ mũi bằng nước cất hoặc dung dịch NaCl 0,9 %, súc miệng bằng dung dịch NaCl 0,9 % nhiều lần.
Bước 2: Báo cáo người phụ trách và làm biên bản (chỉ áp dụng với phơi nhiễm do nghề nghiệp)
– Ghi đầy đủ các thông tin yêu cầu trong Hồ sơ phơi nhiễm,
– Nêu rõ ngày giờ, hoàn cảnh xảy ra, đánh giá vết thương, mức độ nguy cơ của phơi nhiễm. Lấy chữ ký của người chứng kiến và chữ ký của người phụ trách
Bước 3: Đánh giá nguy cơ phơi nhiễm theo mức độ tổn thương và diện tích tiếp xúc
– Phơi nhiễm có nguy cơ: Phơi nhiễm qua đường máu, qua da có vết thương hoặc trầy xước, hoặc qua đường niêm mạc (từ tinh dịch, dịch âm đạo, dịch trực tràng, sữa mẹ hoặc bất kỳ dịch nào của cơ thể có chứa lượng máu nhìn thấy được). Vị trí bị phơi nhiễm có thể là vùng da bị tổn thương, âm đạo, trực tràng, mắt, miệng hoặc niêm mạc. Tổn thương càng rộng và sâu thì nguy cơ phơi nhiễm HIV càng cao.
– Phơi nhiễm không có nguy cơ: là phơi nhiễm với nước tiểu, dịch nôn, nước bọt, dịch mồ hôi hoặc nước mắt nếu không chứa một lượng máu có thể nhìn thấy được. Trường hợp máu và dịch cơ thể của người bệnh bắn vào vùng da lành thì không có nguy cơ lây nhiễm HIV.
Bước 4: Xác định tình trạng nhiễm HIV của nguồn gây phơi nhiễm
Trường hợp không xác định được người gây phơi nhiễm là người nhiễm HIV thì cần làm xét nghiệm HIV cho người gây phơi nhiễm ngay nếu có thể. Trường hợp không thể xác định được tình trạng nhiễm HIV của người gây phơi nhiễm được coi là có nguy cơ nhiễm HIV và ghi rõ trong biên bản.
Bước 5: Xác định tình trạng HIV của người bị phơi nhiễm
– Tư vấn và hỗ trợ tâm lý, xét nghiệm HIV ngay theo quy định. Có thể xét nghiệm antiHCV và HBsAg.
– Nếu xét nghiệm HIV dương tính: người bị phơi nhiễm đã nhiễm HIV từ trước; tư vấn điều trị ARV ngay.
Bước 6: Tư vấn cho người bị phơi nhiễm
– Nguy cơ nhiễm HIV và vi rút viêm gan B, C
– Lợi ích của điều trị dự phòng sau phơi nhiễm và tác dụng phụ của thuốc ARV
– Tư vấn tuân thủ điều trị và hỗ trợ tâm lý đặc biệt với các trường hợp bị hiếp dâm
– Với phụ nữ và trẻ gái vị thành niên, tư vấn thử thai và uống thuốc tránh thai khẩn cấp càng sớm càng tốt trong 5 ngày đầu kể từ khi bị phơi nhiễm qua đường tình dục.
– Triệu chứng của nhiễm HIV cấp: sốt, phát ban, nôn, thiếu máu, nổi hạch…
– Tư vấn về dự phòng lây nhiễm HIV cho người khác: người bị phơi nhiễm có thể làm lây truyền HIV cho người khác dù xét nghiệm HIV âm tính (thời kỳ cửa sổ), vì vậy cần phải thực hiện các biện pháp dự phòng lây nhiễm.
– Trường hợp không cần dùng PEP, người bị phơi nhiễm cần được tư vấn về việc hạn chế nguy cơ bị phơi nhiễm HIV trong tương lai. Dù không phải làm xét nghiệm HIV nhưng có thể xem xét nếu người bị phơi nhiễm mong muốn được xét nghiệm.
Bước 7: Kê đơn thuốc PEP cho 28 ngày

Kế hoạch theo dõi
– Theo dõi tác dụng phụ của ARV: Không ngừng điều trị khi có tác dụng phụ nhẹ và thoáng qua. Nếu có các tác dụng phụ nặng, chuyển đến cơ sở y tế ngay.
– Hỗ trợ tâm lý trong quá trình điều trị PEP.
– Xét nghiệm lại HIV sau 01 tháng và 03 tháng kể từ khi phơi nhiễm.
– Tư vấn về việc không được hiến máu, quan hệ tình dục và tiêm chích an toàn, không cho con bú cho đến khi loại trừ được tình trạng nhiễm HIV.
– Tư vấn và chỉ định PrEP cho các trường hợp có các yếu tố nguy cơ tái diễn, sau khi kết thúc điều trì PEP và xét nghiệm HIV âm tính.




More Stories
XÉT NGHIỆM VÀ CHẨN ĐOÁN NHIỄM HIV
ĐIỀU TRỊ DỰ PHÒNG TRƯỚC PHƠI NHIỄM VỚI HIV
ĐIỀU TRỊ HIV BẰNG THUỐC KHÁNG VI RÚT (ARV)